Selbstauflösende ischämische Lähmung des dritten Nervs
Der Patient stellte sich ungefähr vier Monate später seinem Augenarzt mit binokularer Diplopie vor und stellte fest, dass seine Symptome des rechten Auges seine Lese- und Fahrfähigkeit beeinträchtigten. Er bekam auch Kopfschmerzen aufgrund einer tonischen Kontraktion des Frontalis-Muskels, um sein rechtes oberes Augenlid anzuheben. Die Untersuchung ergab eine begrenzte extraokulare Motilität seines rechten Auges (OD) in alle Richtungen, die schlechter als die vorherige Präsentation erschien. Der Rest seiner körperlichen Untersuchung war ansonsten unauffällig. Die Laboruntersuchungen, einschließlich ESR und CRP, waren unauffällig.
Vorgeschichte des Auges
- Kataraktoperation an beiden Augen (OU) im Jahr 2010
- PDR erfordert Laser-indirekte Ophthalmoskopie OD und Pars-Plana-Vitrektomie mit Endolaser-PRP des linken Auges (OS) im Jahr 2017
- Ozurdex OU (7 Wochen OD und 15 Wochen OS seit der letzten Implantation) seit 2017
- intravitreale Avastin-Injektionen seit 2012
Anamnese
- Typ-2-Diabetes mellitus seit mehr als 10 Jahren mit PDR zusätzlich zu peripherer Neuropathie und linkem Fuß Amputation aufgrund eines nicht heilenden Geschwürs. Das letzte Hämoglobin A1c betrug 9,3%.
- Hypertonie
- Hyperlipidämie
Medikamente
- Aspirin 81 mg 1 Tablette täglich oral
- Insulin Detemir 100 Einheiten / ml injizieren 30 Einheiten vor dem Schlafengehen subkutan
- Insulin Glargin 100 Einheiten / ml injizieren 30 Einheiten vor dem Schlafengehen subkutan
- Metformin 500 mg 3 Tabletten täglich oral / li>
- Ondansetron 4 mg nach Bedarf oral
- Sitagliptin 100 mg 1 Tablette täglich oral
Allergien
Keine bekannten Allergien
Familienanamnese
- Mutter und Bruder mit Typ-2-Diabetes in der Anamnese
- Bruder mit Hypertonie in der Anamnese
Sozialgeschichte
- Tabak: 2,5 Packungsjahr Rauchergeschichte, Raucherentwöhnung in den frühen 2000er Jahren
- Alkohol: 1-2 Getränke pro Woche
Überprüfung der Systeme
Negativ, außer wie in der Anamnese der gegenwärtigen Krankheit aufgeführt. Der Patient bestritt spezifisch Gewichtsverlust, Kieferklaudikation, Empfindlichkeit der Kopfhaut und Müdigkeit.
OKULARE UNTERSUCHUNG
Sehschärfe mit Korrektur (Snellen)
- OD : 20/40, keine Verbesserung mit Lochblende
- OS: 20/30, keine Verbesserung mit Lochblende
Augenmotilität / -ausrichtung
- OD:
| -3 | -3 | -3 |
| 0 | -4 | |
| -1 | -1 | -1 |
- Betriebssystem: voll
Augeninnendruck (Tonopen)
- OD: 20 mmHg
- OS: 16 mmHg
Schüler
- OD: 3 mm (dunkel) → 2 mm (hell) ohne relativen afferenten Pupillendefekt (R. APD)
- OS: 3 mm (dunkel) → 2 mm (hell) ohne RAPD
Externe
OU: Normale Frontalisbewegung
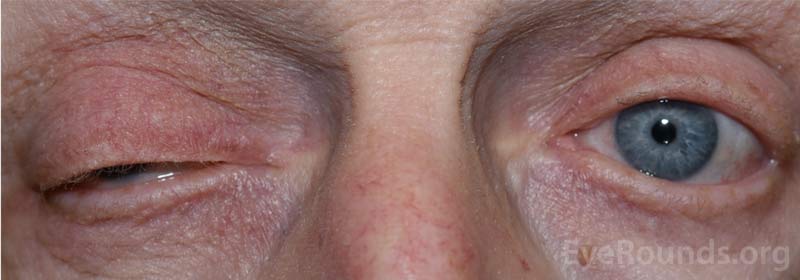
Abbildung 1: Externes Foto, das die Ptosis des rechten oberen Augenlids zeigt.
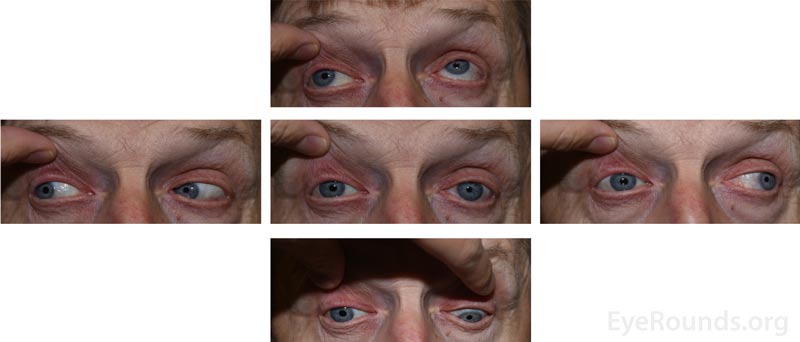
Abbildung 2: Externe 5-Blick-Fotos, die die verminderte Beweglichkeit des rechten Auges in alle Richtungen mit Ausnahme der Abduktion zeigen.
Spaltlampenuntersuchung
- Lider / Wimpern: Komplette Ptosis
- Bindehaut / Sklera: Klar und ruhig
- Hornhaut: Klar
- Vorderkammer: Tief und leise
- Iris: Normale Architektur
- Linse: Hinterkammer-Intraokularlinse (PCIOL)
- OS
- Lider / Wimpern: Normal
- Bindehaut / Sklera: Klar und ruhig
- Hornhaut: Klar
- Vorderkammer: Tief und ruhig
- Iris : Normale Architektur
- Linse: PCIOL
Dilatierte Fundusuntersuchung (DFE)
- OD:
- Glaskörper: D. Examethason (Ozurdex®) -Implantat minderwertig
- Bandscheibe: Normale, regressive Neovaskularisation der Bandscheibe (NVD), Gliose
- Cup-to-Disc-Verhältnis: 0,4
- Makula: Diabetisches Makulaödem (DME) vorhanden, jedoch keines innerhalb eines Scheibendurchmessers der Fovea. Gefäße: Keine größeren Verschlüsse, abgeschwächt. Peripherie: Mit PRP-Narben verbunden / ul>
- OS:
- Glaskörper: Dexamethason (Ozurdex®) -Implantat minderwertig
- Disc: Normal
- Cup-to-Disc-Verhältnis : 0.4
- Makula: Kein klinisch signifikantes Makulaödem
- Gefäße: Keine größeren Verschlüsse, abgeschwächt
- Peripherie: Schwere PRP-Narben
- Myasthenia gravis
- Schilddrüsenerkrankung
- Chronisch progressive externe Ophthalmoplegie
- Internukleare Ophthalmoplegie
- Schrägabweichung
- Mikrovaskuläre Ischämie infolge von Diabetes
- Kompression durch eine Masse (dh Tumor oder Abszess)
- Karotiskavernenfistel
- Demyelinisierende Krankheit (dh Multiple Sklerose)
- Granulomatöse Krankheit (dh Sarkoidose)
- Riesenzellarteriitis (oder andere Arten von Vaskulitis)
- Neurosyphilis
- Thrombose der Sinus cavernosus
- Jüngste Geschichte der Gehirnoperation
- Nebenwirkung des Arzneimittels (dh Infliximab)
- Trauma
- Aneurysma
- Schlaganfall
- 4 pro 100.000
- Ischämische Lähmung des dritten Nervs ist die häufigste aller Ursachen (42%) (1)
- Aneurysma macht wahrscheinlich weniger als 10% der Fälle aus
- Auge in „runter und raus“ -Position
- Ptosis
- Schüler wahrscheinlich reaktiv auf Licht
- Binokulare Diplopie
- Sehverlust im betroffenen Auge aufgrund von Ptosis
- Aufarbeitung der Riesenzellarteriitis
- MRT-Gehirn und MRA-Kopf und Hals werden in vielen Fällen durchgeführt.
- Beobachtung für drei bis sechs Monate
- Enge Blutzuckerkontrolle
- Patching (wenn der Patient dies wünscht und > acht Jahre alt ist)
- Strabismus-Operation, wenn nach sechs Monaten keine Besserung eintritt
- Blepharoptose-Operation (Ptosis) Korrektur)
- Botuliniumtoxin
Differentialdiagnose
KLINISCHER KURS
Die Darstellung stimmte mit einer rechtspupillenschonenden sekundären dritten Nervenlähmung überein zu schlecht kontrolliertem Bluthochdruck und Diabetes. Die vorherige Aufarbeitung durch die Neurologie vier Monate zuvor war negativ für eine Masse, ein Aneurysma oder einen Schlaganfall. Es wurde festgestellt, dass die dritte Nervenlähmung ischämischer Natur war, und er erhielt strenge Vorsichtsmaßnahmen für die Rückkehr, wie das Fortschreiten der Symptome oder die Beteiligung der Pupille. Bei dem erneuten Besuch drei Monate später waren die Ptosis- und Motilitätsdefizite des rechten oberen Augenlids vollständig behoben. Er wurde ermutigt, das Diabetes- und Hypertonie-Management mit seinem Hausarzt zu besprechen und die Augenheilkunde in Bezug auf das PDR-Management weiter zu verfolgen.
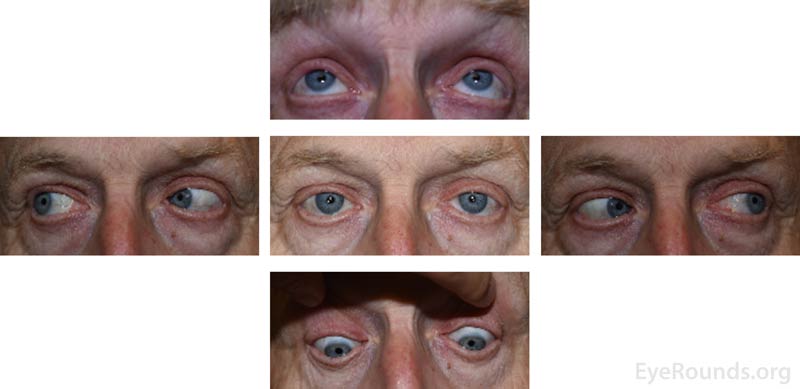
Abbildung 3: Externe 5-Blick-Fotos, die vier Monate nach Auftreten der Symptome beim Folgetermin aufgenommen wurden und ein vollständiges Extraokular zeigen Motilität und keine Ptosis bilateral.
DIAGNOSE
Rechtsseitige ischämische, pupillenschonende Lähmung des Hirnnervs III
DISKUSSION
Ätiologie / Epidemiologie
Die erworbene Lähmung des dritten Nervs, bei der sich die Ptosis und das Auge häufig in einer „nach unten und außen“ -Position befinden, weist eine breite Differenzialdiagnose auf, einschließlich mikrovaskulärer Schäden, Tumoren, Aneurysmen, postneurochirurgischer Eingriffe und Traumata. Die Inzidenz der erworbenen dritten Nervenlähmung wird auf ungefähr vier pro 100.000 geschätzt, wobei mikrovaskuläre Ischämie die häufigste Ursache ist und 42% der Fälle ausmacht.
Das Aneurysma als Ursache für die Lähmung des dritten Nervs wurde zuvor auf 10 bis 30% geschätzt, neuere Schätzungen gehen jedoch von etwa sechs Prozent aus. Tumore machen etwa 11% der Fälle von dritter Nervenlähmung aus, während Traumata etwa 12% der Fälle ausmachen. Wenn eine dritte Nervenlähmung ohne Pupillenbeteiligung vorliegt, deutet dies eher auf eine mikrovaskuläre Ischämie hin, eine Komplikation, die häufig bei schlecht behandelten Diabetikern auftritt. Darüber hinaus ist eine weitere wichtige Ursache für eine ischämische Lähmung des dritten Nervs die Vaskulitis, insbesondere die Riesenzellarteriitis (GCA).
Pathophysiologie
Mikrovaskuläre Ischämie infolge von Diabetes ist auf eine periphere Nervenverletzung und den Verlust von zurückzuführen Blutfluss. Periphere Nervenverletzungen sind das Endergebnis von osmotischen Schäden, die durch Sorbitakkumulation und fortgeschrittene Glykationsendprodukte (AGEs) verursacht werden. AGEs führen zu oxidativem Stress, hauptsächlich durch Aktivierung der NADPH-Oxidase, und dies kann wiederum zur Apoptose der betroffenen Nervengewebe wie Schwann-Zellen, Nervenfasern und Endothelzellen des Vaso Vasorum führen. Die Ischämie schädigt zunächst die zentralen motorischen Fasern des Hirnnervs III. Es wird angenommen, dass dies auftritt, weil die Arterie, die den Hirnnerv III versorgt, zentral liegt. Im Gegensatz dazu wandern die parasympathischen Fasern oberflächlich entlang des medialen Teils des Hirnnervs III. Die parasympathischen Fasern, die die Miosis vermitteln, beginnen im Edinger-Westphal-Kern, und ihre Axone verlaufen entlang der Peripherie des Hirnnervs III, um mit den postganglionären Zellen im Ziliarganglion zu synchronisieren (siehe Abbildung 4). Das Ziliarganglion enthält Axone, die über die kurzen Ziliarnerven in das Auge gelangen und die Schließmuskelpupillen innervieren, den Muskel, der zur Pupillenverengung führt. Bei mikrovaskulären Lähmungen des dritten Nervs sind die parasympathischen Nervenfasern, da sie am weitesten vom ischämischen Blutgefäß entfernt sind, in den meisten Fällen viel später betroffen oder werden vollständig verschont. Dies führt zu einer dritten Nervenlähmung mit einer nicht erweiterten und reaktiven Pupille.
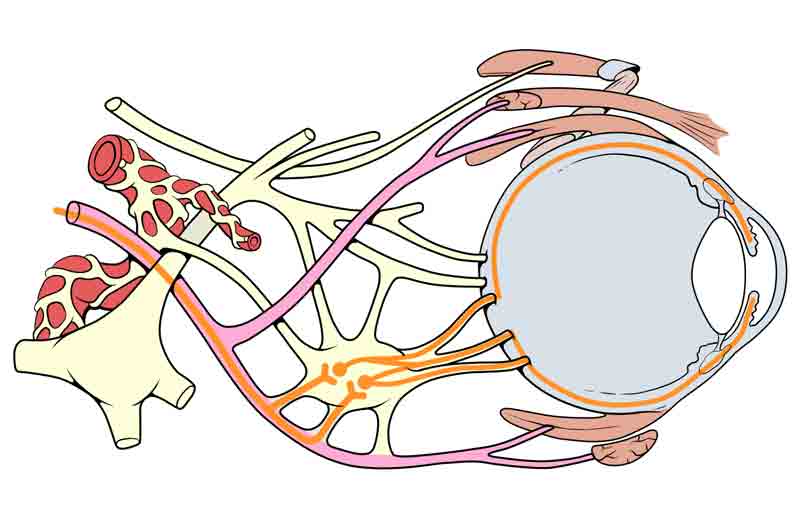
Abbildung 4: Mit Genehmigung verwendet, Patrick J. Lynch, medizinischer Illustrator; C. Carl Jaffe, Kardiologe. https://creativecommons.org/licenses/by/2.5/. Anatomisches Diagramm, das die Nähe der parasympathischen Nervenfasern zum N. oculomotorius zeigt. Beachten Sie, dass im Ziliarganglion die parasympathische Synapse auftritt und die postganglionären Nervenfasern den Schließmuskel der Pupille innervieren, wodurch eine Pupillenverengung ermöglicht wird.
Anzeichen / Symptome
Eine dritte Nervenlähmung tritt häufig auf, wenn sich das Auge in einer entführten und niedergedrückten Position („unten und außen“) befindet, da der laterale Rektus und die obere Schräge ungehindert wirken Muskeln. Der Patient erfährt häufig eine binokulare Diplopie, wenn das Augenlid nicht vollständig ptotisch ist und die Sehachse blockiert. Da die parasympathischen Nervenfasern üblicherweise geschont werden, ist die Pupille typischerweise nicht erweitert und reagiert auf Licht. Eine der schwerwiegenderen Ursachen, die eine dritte Nervenlähmung verursachen, ist ein Aneurysma der hinteren kommunizierenden Arterie, das sich häufig mit einer erweiterten Pupille zeigt. Dieses klinische Szenario wird oft als „Regel der Pupille“ bezeichnet, was bedeutet, dass eine erweiterte Pupille bei der Einstellung einer dritten Nervenlähmung ein bedrohliches Zeichen ist, das häufig mit einer Druckläsion verbunden ist. Es ist jedoch wichtig zu beachten, dass die Regel des Schülers nicht immer gilt. Patienten mit Aneurysmen können ohne Pupillenbeteiligung auftreten, und Patienten mit mikrovaskulärer ischämischer Lähmung des dritten Nervs können Pupillenbeteiligung aufweisen. Im Falle einer zweideutigen Untersuchung oder einer mit mikrovaskulären Erkrankungen unvereinbaren Krankengeschichte ist es ratsam, eine Bildgebung zu erhalten, um Ursachen wie ein Aneurysma oder einen Tumor auszuschließen.
Test / Laboruntersuchung
Bei der Diagnose einer dritten Nervenlähmung wird eine vollständige Augenuntersuchung durchgeführt, einschließlich Pupillenreaktivität, extraokularer Motilität, Augenlidposition und Konfrontationsgesichtsfeldern. Zusätzlich sollten alle Hirnnerven untersucht werden (2). Bei Verdacht auf Myasthenia gravis sollte der Eistest oder Tensilon-Test durchgeführt werden (weitere Details zum Testen auf Myasthenia gravis finden Sie hier). Bei Verdacht auf GCA ist es wichtig, einen C-reaktiven Proteinspiegel, eine Erythrozytensedimentationsrate und Thrombozytenwerte zu erhalten. Bei Verdacht auf eine ischämische Erkrankung ist die Beurteilung des Blutdrucks, des Nüchternblutzuckerspiegels und des Hämoglobins A1c des Patienten umsichtig. Wenn der Patient ein Kind ist, sollte ein vollständiges Blutbild mit Differential zur Beurteilung von Blutdyskrasien bestellt werden. P. >
Bildgebung
Bildgebungsverfahren bei Verdacht auf ischämische Pupillen-schonende Lähmung des dritten Nervs werden derzeit diskutiert. Einige Quellen schlagen vor, eine Kopf-CT oder ein CT-Angiogramm zu erhalten und nur dann eine Kopf-MRT zu bestellen, wenn die Kopf-CT oder CT-Angiogramm sind nicht verfügbar oder kontraindiziert. Die am häufigsten verwendete anfängliche Bildgebungsmodalität ist jedoch die MRT. Bei Verdacht auf Subarachnoidalblutung oder Trauma kann ein CT-Scan die bevorzugte Methode sein. Wenn die Pupille betroffen ist, ist eine CT-Angiographie angezeigt, wenn Der Patient ist älter als 10 Jahre und frühere bildgebende Untersuchungen sind nicht eindeutig. Studien haben gezeigt, dass Neurologen bei Patienten mit dritter Nervenlähmung eher als Augenärzte die MRT-Bildgebung bestellen.
Die d Die Entscheidung, ein MRT für einen Patienten mit einer pupillenschonenden dritten Nervenlähmung zu bestellen, hängt von der Krankengeschichte ab. Einige Studien legen nahe, dass die Bestellung einer MRT für eine dritte Nervenlähmung bei Patienten ohne Diabetes oder Bluthochdruck in der Vorgeschichte erfolgen sollte, da eine nicht ischämische Ursache ohne Risikofaktoren wahrscheinlich höher ist. Im Gegensatz dazu können Patienten mit Verdacht auf ischämische Lähmung des dritten Nervs, bei denen in der Vergangenheit Diabetes oder Bluthochdruck aufgetreten sind, zunächst mit der Option der MRT-Bildgebung beobachtet werden, wenn nach drei Monaten keine Besserung eingetreten ist. Die MRT als diagnostischer Test hat sich als klinisch nützlich erwiesen. In einer Studie wurde eine Hirn-MRT von 43 Patienten mit einer pupillenschonenden dritten Nervenlähmung durchgeführt, die in 25 Fällen eine identifizierbare Ursache zeigte.
Behandlung / Management / Richtlinien
Das Management der ischämischen Lähmung des dritten Nervs ist eine erwartungsvolle Beobachtung, da der Zustand meistens selbstlimitierend ist und die Aufmerksamkeit auf die Behandlung der Risikofaktoren gerichtet ist. Geeignete Interventionen umfassen die Kontrolle von Blutzucker, Blutdruck und Lipidspiegeln. Während ischämische Lähmungen des dritten Nervs für Patienten schwächend sein können, klingen die Symptome bei 80-85% der Patienten über einen Zeitraum von drei bis sechs Monaten vollständig ab. Wenn sich der Zustand jedoch nicht bessert oder der Patient in der Zwischenzeit eine symptomatische Linderung wünscht, gibt es mehrere Behandlungsmöglichkeiten. Zu den Optionen für die Behandlung der Diplopie gehört das Verschließen des betroffenen Auges mit einem Pflaster oder einer undurchsichtigen Linse oder das Platzieren eines Fresnel-Prismas, wenn der mediale Rektus noch eine Restfunktion hat. Es sollte jedoch beachtet werden, dass das Patchen bei Kindern unter acht Jahren aufgrund des Risikos der Entwicklung von Amblyopie manchmal nicht empfohlen wird und die Verwendung von Prismen bei Kindern von Kinderaugenärzten an der Universität von Iowa überhaupt nicht empfohlen wird.
Botuliniumtoxin für den lateralen Rektus ist eine weitere Option während der akuten Phase einer dritten Nervenlähmung und hat sich als besonders nützlich in Einzelfällen einer medialen Rektusbeteiligung erwiesen. Das Toxin schwächt den lateralen Rektus und gleicht die Lähmung des medialen Rektus aus.Eine Botuliniumtoxin-Therapie ist weniger häufig für ein vertikales Muskelungleichgewicht angezeigt, da gezeigt wurde, dass sie mehr Komplikationen aufweist, nämlich Muskelschwäche oder -steifheit. Eine Strabismus-Operation kann durchgeführt werden (19). Eine dokumentierte Stabilität der verbleibenden Defizite bei der extraokularen Motilität ist erwünscht, bevor mit der Korrekturoperation fortgefahren wird. Eine Blepharoptose-Operation kann auch durchgeführt werden, um eine verbleibende Ptosis zu korrigieren, die mit einer dritten Nervenlähmung verbunden ist (20). Die dritte Nervenlähmung hat viele verschiedene chirurgische Ansätze, basierend auf der Schwere der Lähmung. Zu den Optionen gehören Müllers Muskel-Bindehaut-Resektion (MMCR), Levator-Fortschritt und Frontalis-Schlinge, wie in diesem verwandten EyeRounds-Artikel beschrieben.
EPIDEMIOLOGIE ODER ETIOLOGIE |
ZEICHEN |
SYMPTOME |
BEHANDLUNG / MANAGEMENT |