Paralisia isquêmica autorresolvente do terceiro nervo
O paciente se apresentou ao seu oftalmologista aproximadamente quatro meses depois com diplopia binocular e observou que os sintomas do olho direito estavam afetando sua capacidade de ler e dirigir. Ele também desenvolveu cefaleia devido à contração tônica do músculo frontal na tentativa de levantar a pálpebra superior direita. O exame mostrou motilidade extraocular limitada do olho direito (OD) em todas as direções que pareciam piores do que a apresentação anterior. O restante de seu exame físico foi normal. Os exames laboratoriais, incluindo ESR e CRP, foram normais.
História ocular anterior
- Cirurgia de catarata em ambos os olhos (OU) em 2010
- PDR exigindo oftalmoscopia indireta a laser OD e vitrectomia pars plana com endolaser PRP do olho esquerdo (OS) em 2017
- Ozurdex OU (7 semanas OD e 15 semanas OS desde a última implantação) desde 2017
- Injeções intravítreas de Avastin desde 2012
História médica anterior
- Diabetes mellitus tipo 2 por mais de 10 anos com PDR, além de neuropatia periférica e pé esquerdo amputação devido a uma úlcera que não cicatriza. A hemoglobina A1c mais recente foi de 9,3%.
- Hipertensão
- Hiperlipidemia
Medicamentos
- Aspirina 81 mg 1 comprimido por dia por via oral
- Insulina detemir 100 unidades / mL injetar 30 unidades ao deitar por via subcutânea
- Insulina glargina 100 unidades / mL injetar 30 unidades ao deitar por via subcutânea
- Metformina 500 mg 3 comprimidos por dia por via oral / li>
- Ondansetron 4 mg conforme necessário por via oral
- Sitagliptina 100 mg 1 comprimido por dia por via oral
Alergias
Sem alergias conhecidas
História familiar
- Mãe e irmão com histórico de diabetes tipo 2
- Irmão com histórico de hipertensão
História social
- Tabaco: histórico de fumo de 2,5 maços por ano, parar de fumar no início dos anos 2000
- Álcool: 1-2 bebidas por semana
Revisão dos sistemas
Negativo, exceto conforme listado na história da doença atual. O paciente negou especificamente perda de peso, claudicação da mandíbula, sensibilidade no couro cabeludo e fadiga.
EXAME OCULAR
Acuidade visual com correção (Snellen)
- OD : 20/40, nenhuma melhoria com pinhole
- OS: 20/30, nenhuma melhoria com pinhole
Motilidade / alinhamento ocular
- OD:
| -3 | -3 | -3 |
| 0 | -4 | |
| -1 | -1 | -1 |
- SO: completo
Pressão intraocular (Tonopen)
- OD: 20 mmHg
- OS: 16 mmHg
Pupilas
- OD: 3 mm (escuro) → 2 mm (claro) sem defeito pupilar aferente relativo (R APD)
- SO: 3 mm (escuro) → 2 mm (claro) sem RAPD
Externo
OU: Movimento frontal normal
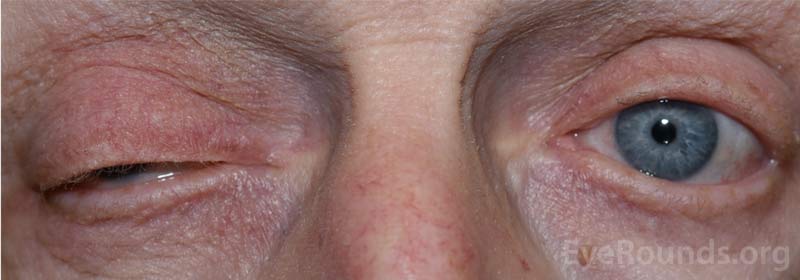
Figura 1: Fotografia externa demonstrando a ptose da pálpebra superior direita.
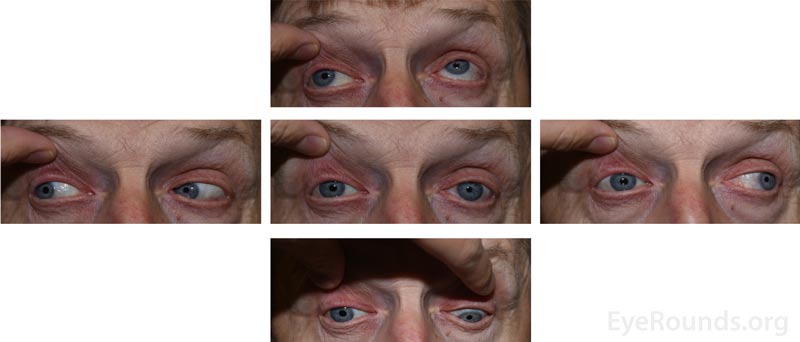
Figura 2: Fotografias externas de 5 olhares demonstrando a diminuição da motilidade do olho direito em todas as direções, exceto para abdução.
Exame com lâmpada de fenda
- Tampas / cílios: ptose completa
- Conjuntiva / esclera: clara e silenciosa
- Córnea: clara
- Câmara anterior: profunda e silencioso
- Íris: arquitetura normal
- Lente: lente intraocular de câmara posterior (PCIOL)
- sistema operacional
- Pálpebras / cílios: normais
- Conjuntiva / esclera: clara e silenciosa
- Córnea: clara
- Câmara anterior: profunda e silenciosa
- íris : Arquitetura normal
- Lente: PCIOL
Exame do fundo de olho dilatado (DFE)
- OD:
- Vítreo: D implante examethasone (Ozurdex®) inferiormente
- Disco: normal, neovascularização regressiva do disco (NVD), gliose
- Razão escavação para disco: 0,4
- Macula: Edema macular diabético (DME) presente, mas nenhum dentro de um diâmetro de disco da fóvea
- Vasos: sem grandes oclusões, atenuadas
- Periferia: anexado com cicatrizes de PRP / ul>
- SO:
- Vítreo: Implante de dexametasona (Ozurdex®) inferiormente
- Disco: Normal
- Razão escavação para disco : 0.4
- Macula: sem edema macular clinicamente significativo
- Vasos: sem grandes oclusões, atenuadas
- Periferia: cicatrizes pesadas de PRP
- Miastenia gravis
- Doença da tireoide nos olhos
- Oftalmoplegia externa progressiva crônica
- Oftalmoplegia internuclear
- Desvio de inclinação
- Isquemia microvascular secundária a diabetes
- Compressão por uma massa (ou seja, tumor ou abscesso)
- Fístula carótida cavernosa
- Doença desmielinizante (ou seja, esclerose múltipla)
- Doença granulomatosa (ou seja, sarcoidose)
- Arterite de células gigantes (ou outros tipos de vasculite)
- Neurossífilis
- Trombose do seio cavernoso
- História recente de cirurgia cerebral
- Efeito colateral de drogas (ou seja, infliximabe)
- Trauma
- Aneurisma
- AVC
- 4 por 100.000
- A paralisia isquêmica do terceiro nervo é a mais prevalente de todas as causas (42%) (1)
- O aneurisma provavelmente compreende menos de 10% dos casos
- Olho na posição “para baixo e para fora”
- Ptose
- Pupila provavelmente reativa à luz
- Diplopia binocular
- Perda de visão no olho afetado devido à ptose
- Exame de arterite de células gigantes
- Ressonância magnética do cérebro e cabeça de ressonância magnética e pescoço são feitos em muitos casos
- Observação por três a seis meses
- Controle rígido da glicose no sangue
- Correção (se o paciente desejar e tiver > oito anos de idade)
- Cirurgia de estrabismo se não houver melhora após seis meses
- Cirurgia de blefaroptose (ptose correção)
- Toxina botulínica
Diagnóstico diferencial
CURSO CLÍNICO
A apresentação era consistente com paralisia secundária do terceiro nervo poupador da pupila direita a hipertensão e diabetes mal controladas. A investigação anterior por neurologia quatro meses antes foi negativa para uma massa, aneurisma ou acidente vascular cerebral. Foi determinado que a paralisia do terceiro nervo era de natureza isquêmica, e ele recebeu precauções estritas de retorno, como progressão dos sintomas ou envolvimento da pupila. Na consulta de retorno, três meses depois, a ptose da pálpebra superior direita e os déficits de motilidade estavam completamente resolvidos. Ele foi encorajado a discutir o manejo do diabetes e hipertensão com seu provedor de cuidados primários e a continuar a fazer o acompanhamento com a oftalmologia em relação ao manejo da PDR.
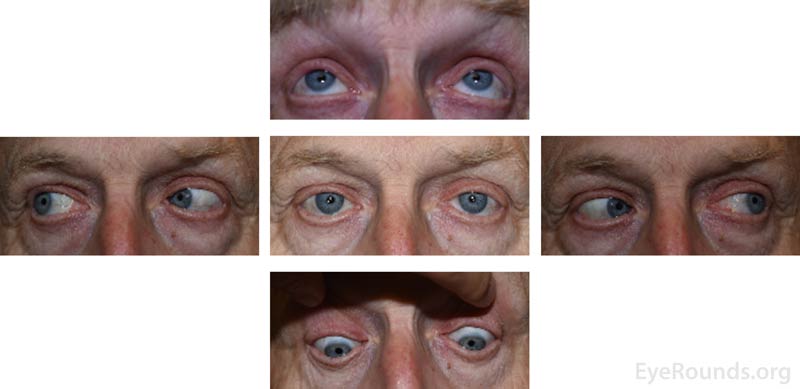
Figura 3: Fotografias externas de 5 olhares tiradas na consulta de acompanhamento quatro meses após o início dos sintomas, demonstrando extraocular completo motilidade e ausência de ptose bilateralmente.
DIAGNÓSTICO
Paralisia do nervo craniano III isquêmico de pupila do lado direito
DISCUSSÃO
Etiologia / Epidemiologia
A paralisia adquirida do terceiro nervo, frequentemente apresentando ptose e o olho em uma posição “para baixo e para fora”, tem um amplo diagnóstico diferencial, incluindo dano microvascular, tumores, aneurismas, pós-neurocirurgia e trauma. A incidência de paralisia adquirida do terceiro nervo é estimada em aproximadamente quatro por 100.000, sendo a isquemia microvascular a causa mais comum, correspondendo a 42% dos casos.
O aneurisma como causa da paralisia do terceiro nervo foi anteriormente estimado em 10-30%, mas estimativas mais recentes colocaram a frequência em aproximadamente 6%. Os tumores representam cerca de 11% dos casos de paralisia do terceiro nervo, enquanto o trauma constitui cerca de 12% dos casos. Quando há paralisia do terceiro nervo sem envolvimento da pupila, isso é mais sugestivo de isquemia microvascular, uma complicação frequentemente observada em diabéticos mal tratados. Além disso, outra causa importante de paralisia isquêmica do terceiro nervo é a vasculite, particularmente arterite de células gigantes (ACG).
Fisiopatologia
A isquemia microvascular secundária ao diabetes é causada por lesão do nervo periférico e perda fluxo sanguíneo. A lesão do nervo periférico é o resultado final de dano osmótico causado pelo acúmulo de sorbitol e produtos finais de glicação avançada (AGEs). Os AGEs levam ao estresse oxidativo principalmente por meio da ativação da NADPH oxidase e, por sua vez, pode levar à apoptose dos tecidos nervosos afetados, como células de Schwann, fibras nervosas e células endoteliais do vaso vasorum. A isquemia inicialmente danifica as fibras motoras centrais do nervo craniano III. Acredita-se que isso ocorra porque a artéria que fornece o nervo craniano III está localizada centralmente. Em contraste, as fibras parassimpáticas viajam superficialmente ao longo da porção medial do nervo craniano III. As fibras parassimpáticas que medeiam a miose começam no núcleo de Edinger-Westphal e seus axônios seguem ao longo da periferia do nervo craniano III para fazer sinapses com as células pós-ganglionares no gânglio ciliar (ver Figura 4). O gânglio ciliar contém axônios que entram no olho através dos nervos ciliares curtos, que inervam o esfíncter da pupila, o músculo que leva à constrição da pupila. No caso de paralisia microvascular do terceiro nervo, uma vez que as fibras nervosas parassimpáticas estão localizadas mais longe do vaso sangüíneo isquêmico, na maioria dos casos elas são afetadas muito mais tarde ou inteiramente poupadas. Isso resulta em uma paralisia do terceiro nervo com uma pupila não dilatada e reativa.
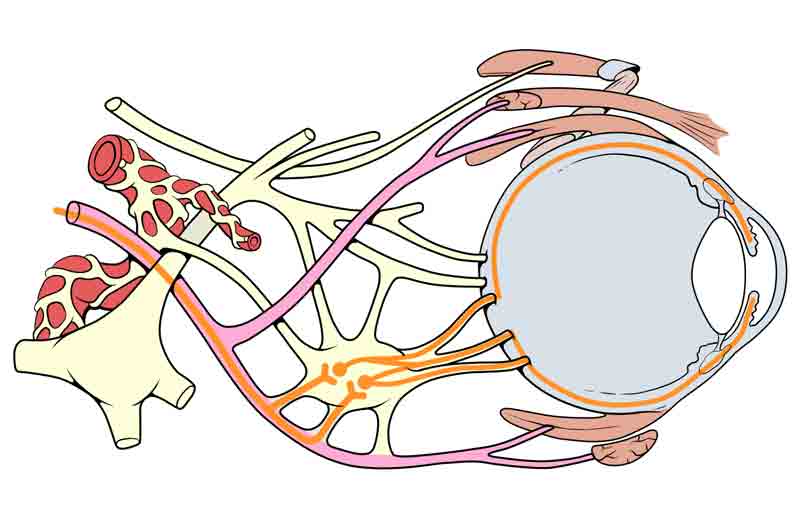
Figura 4: Usado com permissão, Patrick J. Lynch, ilustrador médico; C. Carl Jaffe, MD, cardiologista. https://creativecommons.org/licenses/by/2.5/. Diagrama anatômico demonstrando a proximidade das fibras nervosas parassimpáticas com o nervo oculomotor. Observe que o gânglio ciliar é onde ocorre a sinapse parassimpática e as fibras nervosas pós-ganglionares viajam para inervar o músculo esfíncter da pupila, permitindo a constrição pupilar.
Sinais / sintomas
Uma paralisia do terceiro nervo comumente se apresenta com o olho em uma posição abduzida e deprimida (“para baixo e para fora”) devido à ação sem oposição do reto lateral e oblíquo superior músculos. O paciente costuma apresentar diplopia binocular se a pálpebra não estiver completamente ptótica e bloqueando o eixo visual. Como as fibras nervosas parassimpáticas são comumente poupadas, a pupila normalmente não está dilatada e responde à luz. Uma das etiologias mais sérias que causam uma paralisia do terceiro nervo é um aneurisma da artéria comunicante posterior, que geralmente se apresenta com uma pupila dilatada. Este cenário clínico é frequentemente referido como a “regra da pupila”, o que significa que uma pupila dilatada no cenário de paralisia do terceiro nervo é um sinal agourento frequentemente associado a uma lesão compressiva. No entanto, é importante notar que a regra do aluno nem sempre é válida. Pacientes com aneurismas podem apresentar comprometimento pupilar e pacientes com paralisia microvascular isquêmica do terceiro nervo podem ter envolvimento pupilar. No caso de um exame ambíguo ou histórico médico inconsistente com doença microvascular, é prudente obter imagens para descartar causas como aneurisma ou tumor.
Testes / investigação laboratorial
No diagnóstico de uma paralisia do terceiro nervo, um exame ocular completo é realizado, incluindo reatividade pupilar, motilidade extraocular, posição da pálpebra e campos visuais de confronto. Além disso, todos os nervos cranianos devem ser avaliados (2). Se houver suspeita de miastenia gravis, o teste de gelo ou teste Tensilon deve ser realizado (mais detalhes sobre o teste de miastenia gravis podem ser encontrados aqui). Se houver suspeita de ACG, é importante obter o nível de proteína C reativa, a taxa de sedimentação de eritrócitos e os níveis de plaquetas. Se houver suspeita de doença isquêmica, é prudente avaliar a pressão arterial do paciente, o nível de glicose no sangue em jejum e a hemoglobina A1c. Se o paciente for uma criança, um hemograma completo com diferencial deve ser solicitado para avaliar as discrasias sanguíneas.
Imagem
As práticas de imagem para suspeita de paralisia isquêmica do terceiro nervo poupador da pupila estão atualmente em debate. Algumas fontes sugerem a obtenção de uma TC de crânio ou de uma angiografia por TC e só solicite uma ressonância magnética se a TC ou angiografia por TC não está disponível ou não está contra-indicada. No entanto, a modalidade de imagem inicial mais comumente usada é a ressonância magnética. Em casos de suspeita de hemorragia subaracnoide ou trauma, uma tomografia computadorizada pode ser o método preferido. Se a pupila estiver envolvida, a angiotomografia é indicada se o paciente tem mais de 10 anos e os estudos de imagem anteriores são ambíguos. Os estudos mostraram que os neurologistas são mais propensos do que os oftalmologistas a solicitar imagens de ressonância magnética em pacientes que apresentam paralisia do terceiro nervo. A decisão de solicitar uma ressonância magnética para um paciente com paralisia do terceiro nervo que preserva a pupila depende do histórico médico. Alguns estudos sugerem que a solicitação de uma ressonância magnética para paralisia do terceiro nervo deve ser feita em pacientes sem histórico de diabetes ou hipertensão, uma vez que uma causa não isquêmica é provavelmente maior sem fatores de risco. Em contraste, os pacientes com suspeita de paralisia isquêmica do terceiro nervo que têm história de diabetes ou hipertensão podem ser observados inicialmente com a opção de ressonância magnética se não houver melhora após três meses. A ressonância magnética como um teste de diagnóstico demonstrou ser de alguma utilidade clínica, com um estudo obtendo uma ressonância magnética do cérebro de 43 pacientes com paralisia do terceiro nervo que preserva a pupila e mostrando uma causa identificável em 25 casos.
Tratamento / Manejo / Diretrizes
O manejo da paralisia isquêmica do terceiro nervo é uma observação expectante, pois a condição costuma ser autolimitada e a atenção se volta para a abordagem dos fatores de risco. As intervenções apropriadas incluem o controle da glicose sanguínea, pressão sanguínea e níveis de lipídios. Embora a paralisia isquêmica do terceiro nervo possa ser debilitante para os pacientes, os sintomas remitem totalmente em 80-85% dos pacientes em um período de três a seis meses. No entanto, se a condição não se resolver, ou o paciente desejar alívio sintomático no período de tempo intermediário, existem várias opções de tratamento. As opções para o tratamento da diplopia incluem a oclusão do olho afetado com um remendo ou lente opaca ou a colocação de um prisma de Fresnel quando o reto medial ainda tem função residual. No entanto, deve-se observar que o patching às vezes é desencorajado em crianças com menos de oito anos de idade devido ao risco de desenvolver ambliopia, e o uso de prismas não é recomendado em crianças por oftalmologistas pediátricos da Universidade de Iowa.
A toxina botulínica para o reto lateral é outra opção durante a fase aguda de uma paralisia do terceiro nervo e tem se mostrado especialmente útil em casos isolados de envolvimento do reto medial. A toxina atua enfraquecendo o reto lateral, equilibrando a paralisia do reto medial.A terapia com toxina botulínica é menos frequentemente indicada para o desequilíbrio muscular vertical, pois demonstrou ter mais complicações, nomeadamente fraqueza ou rigidez muscular.
Se o tratamento não cirúrgico falhar e o paciente não tiver resolução dos sintomas em seis meses, cirurgia de estrabismo pode ser realizada (19). A estabilidade documentada de déficits residuais na motilidade extraocular é desejada antes de prosseguir com a cirurgia corretiva. A cirurgia de blefaroptose também pode ser realizada para corrigir qualquer ptose residual associada à paralisia do terceiro nervo (20). A paralisia do terceiro nervo tem muitas abordagens cirúrgicas diferentes com base na gravidade da paralisia. As opções incluem ressecção da conjuntiva do músculo de Müller (MMCR), avanço do elevador e tipoia frontal, conforme discutido neste artigo EyeRounds relacionado.
EPIDEMIOLOGIA OU ETIOLOGIA |
SINAIS |
SINTOMAS |
TRATAMENTO / GESTÃO |